Szacowany czas czytania: 14 minut
Łuszczyca
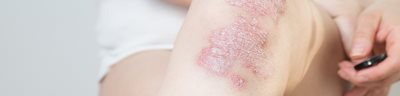
Łuszczyca to przewlekła, zapalna i nawrotowa choroba skóry, cechująca się występowaniem dobrze odgraniczonych, żywo czerwonych grudek i blaszek pokrytych srebrzystymi łuskami. Zmiany skórne typowo lokalizują się w obrębie skóry głowy owłosionej, łokci, kolan, wyprostnej powierzchni kończyn oraz w okolicy krzyżowej. Przyczyna łuszczycy wciąż pozostaje niejasna. Istotą procesu chorobowego jest nadmierna liczba podziałów keratynocytów w warstwie podstawnej naskórka oraz przyspieszony i nieprawidłowy cykl ich dojrzewania. W Polsce łuszczyca dotyczy 2% populacji ogólnej, jednakowo często występuje u obu płci. W terapii łuszczycy stosowane są leki zewnętrzne, fototerapia oraz leki ogólne. Leczenie zewnętrzne jest podstawą terapii, jeżeli zmiany chorobowe nie przekraczają 25% powierzchni ciała.
Łuszczyca - wprowadzenie
Łuszczyca to przewlekła, zapalna i nawrotowa choroba skóry, cechująca się łagodną proliferacją naskórka i zaburzeniami immunologicznymi. W obrazie klinicznym charakteryzuje się występowaniem dobrze odgraniczonych, żywo czerwonych grudek i blaszek pokrytych srebrzystymi łuskami. Z uwagi na dużą różnorodność zmian skórnych oraz przebieg choroby wyróżniamy wiele odmian łuszczycy. W ok. 2/3 przypadków choroba ma przebieg łagodny, natomiast u 1/3 chorych rozwija się cięższa postać. Najczęściej występuje łuszczyca zwykła, która objawia się charakterystycznymi zmianami skórnymi. Ale u 5–30% pacjentów z łuszczycą zwykłą może współwystępować łuszczyca stawowa. Na ogół zmiany skórne poprzedzają zmiany stawowe, tylko u 10–15% jest odwrotnie. Odmiana stawowa może prowadzić do kalectwa fizycznego. Przewlekłość i nawrotowość łuszczycy znacznie obniżają jakość życia chorych.
Przyczyny łuszczycy
Przyczyna łuszczycy wciąż pozostaje niejasna. Istotą procesu chorobowego jest nadmierna liczba podziałów keratynocytów w warstwie podstawnej naskórka oraz przyspieszony i nieprawidłowy cykl ich dojrzewania. U ok. 1/3 pacjentów stwierdza się dodatni wywiad rodzinny. Schorzenie jest prawdopodobnie poligenopatią, dziedziczoną w sposób autosomalny dominujący, z niekompletną penetracją genu.
Na podstawie badań genetycznych i epidemiologicznych wyróżniamy następujące typy łuszczycy:
- typ 1 (młodzieńczy, dziedziczny): choroba ujawnia się przed 40. rokiem życia; obejmuje 75% zachorowań; cechuje się ciężkim przebiegiem i licznymi nawrotami, często dodatnim wywiadem rodzinnym;
- typ 2 (dorosłych, sporadyczny): początek zwykle po 40. roku życia, ze szczytem zachorowania po 60. roku życia; dotyczy 25% zachorowań; przebieg choroby jest łagodniejszy; brak dodatniego wywiadu rodzinnego.
U pacjentów predysponowanych genetycznie do zachorowania na łuszczycę dochodzi do jej pierwszego wysiewu i kolejnych nawrotów najczęściej pod wpływem czynnika wyzwalającego. Do czynników wyzwalających zaliczamy: infekcje (m.in. bateryjne, wirusowe, grzybicze, niewyleczone ogniska zapalne), niektóre schorzenia internistyczne zmieniające procesy przemiany materii (np. cukrzyca typu 2, dna moczanowa), mechaniczne uszkodzenia lub długotrwałe podrażnienia skóry (np. zadrapania, rany, blizny, oparzenia), lekarstwa, nikotyna, alkohol; stres i silne wstrząsy psychiczne.
Epidemiologia łuszczycy
Łuszczyca występuje na całym świecie, ale częstość jej występowania zależy od rasy. Najczęściej obserwuje się ją u rasy białej, rzadziej u Azjatów, a najrzadziej wśród rasy czarnej. Najwięcej przypadków łuszczycy odnotowuje się w północnych regionach Rosji i Norwegii – 5–10% populacji. U Eskimosów grenlandzkich schorzenie nie występuje. W Polsce łuszczyca dotyczy 2% populacji ogólnej, jednakowo często stwierdza się ją u płci żeńskiej i męskiej, z kolei łuszczyca stawowa nieco częściej występuje u kobiet. Schorzenie może ujawnić się w każdym wieku: od wczesnego dzieciństwa po wiek podeszły. Szczyt zachorowań przypada na okres dojrzewania i na okres pomiędzy 50. a 60. rokiem życia.
Objawy łuszczycy
Charakterystycznym objawem łuszczycy są owalne lub okrągłe, czerwonobrunatne grudki o wyraźnie zaznaczonych brzegach i zróżnicowanej wielkości, pokryte srebrzystą łuską. Zmiany z czasem zlewają się w większe ogniska, tworząc tzw. tarczki łuszczycowe. Typowa lokalizacja zmian to skóra głowy owłosionej, łokcie, kolana, wyprostna powierzchnia kończyn oraz okolica krzyżowa. Nasilenie choroby jest bardzo zróżnicowane: od pojedynczych zmian skórnych po ciężkie postacie schorzenia, które niekiedy mogą przybierać formę uogólnioną (erytrodermia łuszczycowa). U ok. 5–20% pacjentów pojawia się łuszczyca stawowa, w której dochodzi do łuszczycowego zapalenia stawów.
Klinicznie wyróżnia się cztery podstawowe typy łuszczycy:
- łuszczyca zwykła;
- łuszczyca krostkowa;
- łuszczyca stawowa;
- erytrodermia łuszczycowa.
Łuszczyca charakteryzuje się przewlekłym, nawrotowym przebiegiem. Okresy bezobjawowe, o różnym czasie trwania, występują naprzemiennie z okresami wysiewu zmian skórnych, które pojawiają się najczęściej w okresie wiosny i jesieni, często pod wpływem wyżej wymienionych czynników wyzwalających.
Charakterystycznym zmianom skórnym mogą towarzyszyć zmiany paznokciowe. Obserwuje się je u 1/3 pacjentów z łuszczycą, ale mogą one być jedynymi objawami choroby (bez zajęcia skóry czy stawów). Wyróżniamy trzy typy zmian paznokciowych: paznokcie naparstkowate, objaw plamy olejowej oraz hiperkeratoza i onycholiza.
Leczenie łuszczycy
Z uwagi na niewyjaśnioną przyczynę łuszczycy, liczbę czynników wpływających na jej przebieg oraz przewlekły i nawracający charakter choroby leczenie wymaga dużego doświadczenia i szerokiego spojrzenia na chorego. O wyborze konkretnej metody leczenia decydują: wiek i płeć chorego, typ łuszczycy, rozległość zmian skórnych, odpowiedź na dotychczasowe metody leczenia, wpływ promieniowania UV, stan psychiczny chorego oraz współwystępowanie innych chorób.
Leczenie zewnętrzne stanowi podstawę terapii, jeżeli zmiany chorobowe nie przekraczają 25% powierzchni ciała. W pierwszym etapie ma ono na celu usunięcie łusek, a następnie zahamowanie nadmiernej proliferacji naskórka. W procesie redukcji zmian łuszczycowych stosuje się następujące leki zewnętrzne: dziegcie, pochodne ditranolu, kortykosteroidy, pochodne witamy D, retinoidy, inhibitory kalcyneuryny. Skuteczną i lubianą formą leczenia jest też fototerapia – włącza się ją u chorych, u których latem obserwuje się poprawę stanu skóry.
Wskazania do leczenia ogólnego stanowią: duże powierzchnie zmian chorobowych, brak odpowiedzi na prawidłowo prowadzone leczenie zewnętrzne i/lub fototerapię, łuszczyca stawowa, łuszczyca krostkowa, erytrodermia. W leczeniu ogólnym łuszczycy wykorzystuje się retinoidy, metotreksat, cyklosporynę A, takrolimus, mykofenolan mofetylu, estry kwasu fumarowego, sulfasalazynę oraz leki biologiczne.
Profilaktyka łuszczycy
Postępowanie profilaktyczne ma istotne znaczenie w zapobieganiu nawrotom schorzenia. Pacjenci powinni unikać czynników mogących prowadzić do wysiewu lub zaostrzenia zmian chorobowych. Najczęściej chodzi o ograniczenie stresu, używek, niektórych leków, pilnowanie prawidłowej masy ciała. Wyniki licznych badań dowiodły, że zmniejszenie masy ciała na skutek wprowadzenia zbilansowanej diety o odpowiedniej kaloryczności przy jednoczesnym zwiększeniu aktywności fizycznej przyczyniło się do istotnej redukcji stopnia nasilenia łuszczycy u pacjentów z nadwagą lub otyłością.
Piśmiennictwo
- Gliński W, Wolska H. Zasady postępowania w łuszczycy. Konsensus PTD. Przegl Dermatol 2000; 87: 465–471.
- Szepietowski J, Reich A. Leczenie chorób skóry i chorób przenoszonych droga płciową. PZWL, Warszawa 2008.
- Rzepa T, Szepietowski J, Żaba R. Psychologiczne i medyczne aspekty chorób skóry. Cornetis, Wrocław 2011.
- Jabłońska S, Majewski S. Choroby skóry i choroby przenoszone drogą płciową. PZWL, Warszawa 2005.