Szacowany czas czytania: 11 minut
Mięczak zakaźny
Mięczak zakaźny (łac. molluscum contagiosum) jest samoograniczającą zakaźną chorobą skóry. Wywołuje ją wirus mięczaka zakaźnego (MCV), należący do rodziny Poxviridae. MCV jest przenoszony głównie przez bezpośredni kontakt z zakażoną skórą. W 2010 roku na świecie odnotowano ok. 122 mln przypadków zachorowań. Występuje częściej w ciepłych, wilgotnych regionach. Mięczak zakaźny rozpoznawany jest głównie u dzieci w wieku od 2 do 5 lat, ale także u aktywnych seksualnie nastolatków i dorosłych oraz osób z obniżoną odpornością. Diagnoza opiera się zwykle na obrazie klinicznym. Okres inkubacji wynosi od 2 tygodni do 6 miesięcy. Wirus mięczaka zakaźnego infekuje tylko keratynocyty, a zmiany skórne ograniczają się do naskórka i nie mają rozsiewu ogólnoustrojowego. Leczenie nie jest konieczne u większości pacjentów bez czynników ryzyka.
Mięczak zakaźny - informacje podstawowe
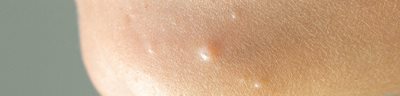
Mięczak zakaźny (łac. molluscum contagiosum) jest samoograniczającą zakaźną chorobą skóry, częstą u dzieci, dorosłych aktywnych seksualnie i osób z obniżoną odpornością. Wywołuje ją wirus mięczaka zakaźnego (MCV), należący do rodziny Poxviridae. MCV jest przenoszony głównie przez bezpośredni kontakt z zakażoną skórą. Klinicznie mięczak zakaźny ma postać twardych, zaokrąglonych grudek, różowych lub w kolorze skóry, z błyszczącą powierzchnią z pępkowatym wgłębieniem. Czas utrzymywania się zmian jest różny, ale w większości przypadków ustępują one samoistnie w okresie 6–18 miesięcy. Zmiany skórne mogą różnić się wielkością, kształtem i lokalizacją. Mięczak występuje częściej u pacjentów z obniżoną odpornością, ponieważ dochodzi u nich do rozwoju nadkażeń bakteryjnych. Diagnoza opiera się zwykle na obrazie klinicznym. Okres inkubacji wynosi od 2 tygodni do 6 miesięcy. Wirus mięczaka zakaźnego infekuje tylko keratynocyty, a zmiany skórne ograniczają się do naskórka i nie mają rozsiewu ogólnoustrojowego. Wirus mięczaka zakaźnego wytwarza białka hamujące ludzką odporność przeciwwirusową, uniemożliwiając rozwój wrodzonej odpowiedzi odpornościowej i przyczyniając się do utrzymywania się zmian skórnych.
Mięczak zakaźny - przyczyny
Przyczyną mięczaka zakaźnego jest dwuniciowy DNA-wirus z rodziny Poxviridae zwany wirusem mięczaka zakaźnego (MCV). Znane są cztery podtypy wirusa mięczaka zakaźnego: MCV-1 (98% przypadków) występuje przede wszystkim u dzieci, natomiast MCV-2 jest głównie odpowiedzialny za zmiany skórne u osób żyjących z HIV (ludzki wirus niedoboru odporności). MCV-3 i MCV-4 są obecne w Azji i Australii.
Mięczak zakaźny - epidemiologia
Wirusy mięczaka zakaźnego przenoszone są przez bezpośredni kontakt ze skórą (w tym seksualny) lub pośredni (ręczniki, bielizna, zabawki, maszynki do golenia, przybory do tatuażu). Chociaż wirus może rozprzestrzeniać się poprzez wspólne korzystanie z basenów, łaźni, saun lub innych wilgotnych i ciepłych środowisk, to nie zostało to do końca udowodnione. Mięczak zakaźny jest powszechnym problemem medycznym. W 2010 roku na świecie odnotowano ok. 122 mln przypadków zachorowań. Występuje częściej w ciepłych, wilgotnych regionach. Rozpoznawany jest głównie u dzieci w wieku od 2 do 5 lat, ale także u aktywnych seksualnie nastolatków i dorosłych oraz osób z obniżoną odpornością. Atopowe zapalenie skóry może zwiększać ryzyko rozwoju mięczaka zakaźnego, ponieważ zmienia barierę skórną i jej funkcję odpornościową. U osób zakażonych wirusem HIV obecność mięczaka zakaźnego można wykazać nawet u 18% chorych.
Mięczak zakaźny - objawy
Pierwszym objawem jest twarda, gładka grudka w kolorze skóry lub jaśniejszym, o średnicy 1–5 mm, która u osób z upośledzoną odpornością może być większa. Na środku grudki może być widoczne pępkowate wgłębienie; niekiedy grudka może mieć rumieniową obwódkę lub być uszypułowana. U osób bez zaburzeń obserwuje się do 30 grudek.
U młodzieży i dorosłych najczęściej grudki występują na wewnętrznej powierzchni ud, narządach płciowych zewnętrznych, w okolicy łonowej i na podbrzuszu; u młodszych dzieci na twarzy, powiekach, tułowiu i kończynach. U osób z upośledzoną odpornością możliwe są bardzo liczne rozsiane zmiany. Wykwity zazwyczaj nie powodują dyskomfortu, oprócz fazy ustępowania, kiedy można zaobserwować zaczerwienienie lub podrażnienie. Zjawisko to jest prawdopodobnie spowodowane odpowiedzią immunologiczną na zakażenie MCV. Po wygojeniu zmian czasami pozostają blizny lub wgłębienia. Mięczaka można przenieść mechanicznie (np. drapiąc się) na inną okolicę.
Mięczak zakaźny - rozpoznanie
Rozpoznanie mięczaka zakaźnego opiera się na charakterystycznym wyglądzie zmian skórnych. W diagnostyce mięczaka zakaźnego użyteczna jest dermatoskopia, będąca powszechnie dostępnym narzędziem umożliwiającym obserwację struktur niewidocznych gołym okiem. Badanie histopatologiczne zaleca się, gdy diagnoza nie jest pewna.
W diagnostyce różnicowej mięczaka zakaźnego trzeba wziąć pod uwagę inne choroby skóry, takie jak m.in.:
- brodawki pospolite,
- ospę wietrzną,
- zapalenie mieszków włosowych,
- kłykciny kończyste,
- raka podstawnokomórkowego,
- trądzik pospolity,
- zespół Gianottiego-Crostiego,
- przerost gruczołów łojowych,
- pokrzywkę grudkową,
- prosaki,
- znamię Spitz.
Mięczak zakaźny - leczenie
Leczenie nie jest konieczne u większości pacjentów bez czynników ryzyka, powinno natomiast być włączone u pacjentów z rozsianymi i licznymi zmianami, powikłaniami wtórnymi (nadkażenie bakteryjne, zapalenie skóry mięczaka) lub dolegliwościami estetycznymi. W przypadku wszystkich pacjentów zalecane są ogólne środki zapobiegające rozprzestrzenianiu się wirusa. Nie należy drapać ani pocierać zmian; poza tym pacjenci nie powinni dzielić się ręcznikami ani przyborami do kąpieli.
W leczeniu wykorzystywane są m.in. kremy lub roztwory podofilotoksyny, doustne preparaty cymetydyny, laseroterapia, krioterapia lub łyżeczkowanie zmian. Inne opcje terapii miejscowej obejmują m.in. tretynoinę, kantarydynę oraz imikwimod. W przypadku nadkażenia bakteryjnego stosuje się antybiotyki w maściach lub kremach, a u chorych z HIV – leczenie antyretrowirusowe.
Piśmiennictwo:
- Badri T, Gandhi GR. Molluscum Contagiosum. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2022. Online: https://www.ncbi.nlm.nih.gov/books/NBK441898/.
- Centers for Disease Control and Prevention. Molluscum Contagiosum. Online: https://www.cdc.gov/poxvirus/molluscum-contagiosum/index.html.
- Meza-Romero R, Navarrete-Dechent C, Downey C. Molluscum contagiosum: an update and review of new perspectives in etiology, diagnosis, and treatment. Clin Cosmet Investig Dermatol 2019; 12: 373–381.
- Rymer W, Gładysz A, Sawiec P. Mięczak zakaźny. Online: https://www.mp.pl/interna/chapter/B16.II.18.1.11.